Rosa Moura¹
Em março de 2021 o Brasil completou um ano desde sua primeira vida perdida em decorrência do novo coronavírus. No período inicial, os números cresciam, mas ainda não haviam assumido a ascensão vertiginosa que em poucos meses levaria o país à cifra redonda de meio milhão de pessoas mortas pela COVID-19. Nessa evolução, como o vírus atingiu as metrópoles brasileiras e avançou em direção às capitais estaduais não metropolitanas? Quantas vidas foram ceifadas especificamente nessas cidades?
As notas que seguem têm como objeto principal as metrópoles, porém estendem a análise às capitais estaduais não metropolitanas, por valorizar o grau de importância que exercem sobre amplas regiões de influência, que se valem das funções de maior complexidade nelas concentradas. Os dados foram organizados tendo por base os 15 arranjos populacionais (AP)² classificados como metrópoles pela pesquisa Regiões de Influência das Cidades – Regic 2018 (IBGE, 2020a) que, exceto Campinas, compõem-se de capitais de unidades da federação (UF); os APs ou municípios correspondentes às demais 13 capitais de UFs, todos classificados como capitais regionais; e os demais municípios brasileiros.

Movimento no Viaduto do Chá durante a quarentena. Foto: Rovena Rosa (Agência Brasil).
As informações foram obtidas na plataforma da Fiocruz (2021a), e se referem aos óbitos ocorridos entre 30 de março de 2020 e 30 de junho de 2021. São analisados os totais trimestrais dos números de óbitos, seus valores acumulados e os coeficientes de mortalidade por 100 mil habitantes, tendo por base a estimativa populacional para 2020 (IBGE, 2020b). Optou-se pela periodização trimestral, na data de 30, a partir de março de 2020, quando se deu o primeiro óbito, até junho de 2021, mês no qual o país alcançou e ultrapassou os 500 mil mortos. A análise foi centralizada na informação sobre os óbitos, pois essa reflete o efeito mais grave da doença, e é menos sujeita a sub registros.
É comparado o comportamento das unidades metropolitanas e das capitais não metropolitanas de UFs entre si e no interior de seus conjuntos (os polos e demais municípios dos APs). De forma agregada, os três recortes – APs metropolitanos, de capitais não metropolitanas e demais municípios – também foram comparados entre si e relativizados aos totais e coeficientes do Brasil.
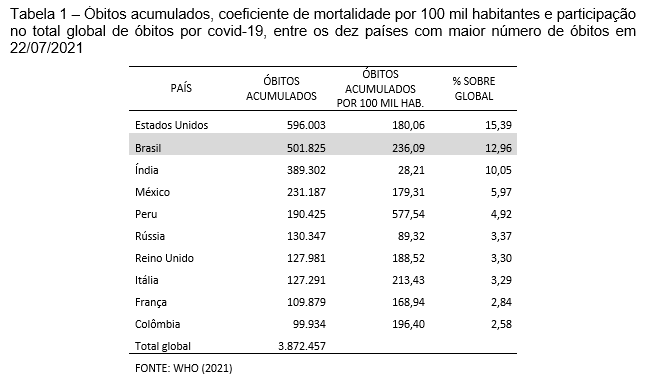
Como contexto inicial, segundo informações da Organização Mundial da Saúde (OMS), assim estava o Brasil perante o mundo ao atingir a fatídica cifra de meio milhão de vidas colhidas pela COVID-19, em 19 de junho de 2021 (Tabela 1)³: segundo lugar global quanto ao número acumulado de óbitos, superado apenas pelos Estados Unidos e seguido pela Índia; responsável por 12,96% do total global de óbitos acumulados (3.872.457); segundo maior coeficiente de mortalidade por 100 mil habitantes (236,09), superado apenas pelo Peru, entre os dez países com os maiores números de óbitos; entre esses, seguido por dois países sul-americanos, Peru e Colômbia.
1. A trajetória da pandemia no Brasil
Em 15 meses de pandemia, 30 de março de 2020 até 30 de junho de 2021, o país acumulou a perda de 514.313 vidas. O novo coronavírus penetrou em território brasileiro pelos portais fronteiriços metropolitanos – os principais portos e aeroportos internacionais do país –, propagou-se rapidamente e, nesse período, poupou menos de 1% dos 5.570 municípios de sua ocorrência letal. Embora os controles fronteiriços não tenham sido tomados de surpresa, pois a aproximação do vírus já estava anunciada pela sua circulação em países que mantinham fluxos contínuos com o Brasil, o controle das entradas de pessoas foi aquém do necessário, tardio e sem barreiras sanitárias efetivas à detecção, rastreamento e isolamento do vírus.
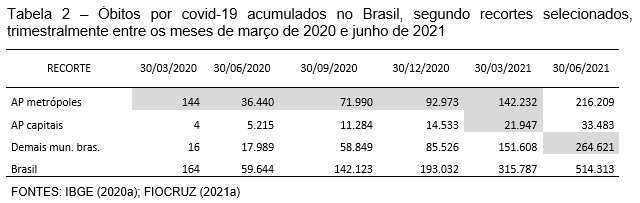
Durante o primeiro ano, os arranjos populacionais das 15 metrópoles foram o espaço no qual se constatou sua maior propagação e a mais elevada incidência de óbitos, comparativamente aos demais municípios brasileiros (Tabela 2). Ao iniciar 2021, houve um crescimento acentuado dos óbitos entre esses municípios, e no segundo trimestre desse ano superou a soma dos óbitos dos APs metropolitanos e das demais capitais de UFs.
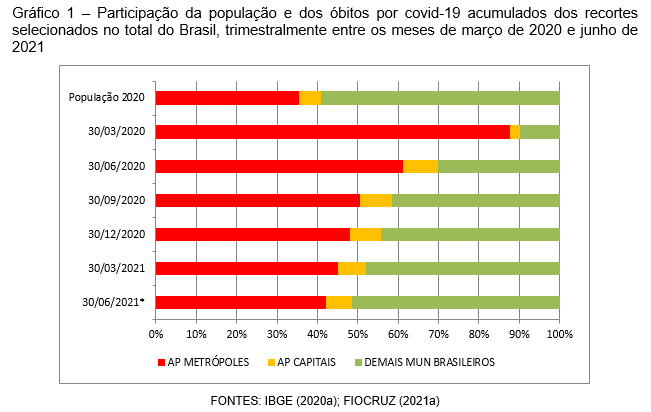
Dos portais principais de circulação, aos quais se somam os terminais rodoviários – que também se mantiveram e se mantêm livres de barreiras sanitárias efetivas para controle da entrada e circulação do vírus e suas variantes –, a propagação rumou para as demais capitais de UFs e se internalizou pelo território. Passado o primeiro ano da pandemia, os demais municípios, que contribuem com 59,08% da população, superaram os acumulados metropolitanos e no último cômputo responderam por mais de metade (51,5%) dos óbitos por COVID-19 no país (Gráfico 1).
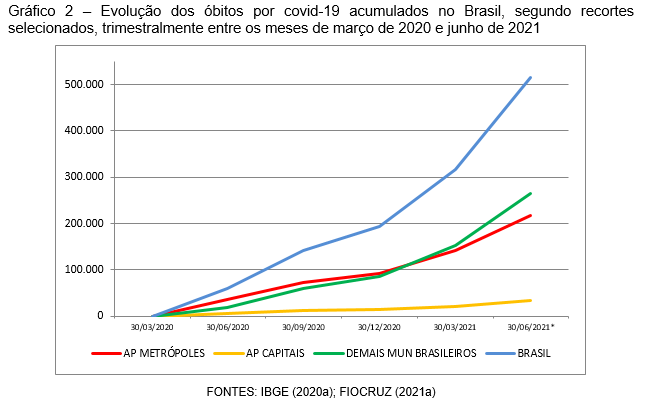
Os acumulados trimestrais apontam para uma evolução crescente contínua, sem margens para detectar a existência ou tendência a algum platô, apenas uma desaceleração tênue durante o último trimestre de 2020, seguida de um avanço vertiginoso a partir do início 2021, apontada como decorrente da principal variante do novo coronavírus, a variante gama, em circulação na maioria dos estados (Gráfico 2).
No entanto, ao se analisar os totais trimestrais dos óbitos verifica-se que nos recortes em análise ocorreu uma leve diminuição nas perdas de vidas ao finalizar 2020 (Tabela 3). Observa-se que os APs metropolitanos iniciaram um declínio já em meados do primeiro ano, reduzindo significativamente a mortalidade até o final de dezembro de 2020. No entanto, no primeiro trimestre de 2021 o número de óbitos foi maior que o dobro do trimestre anterior e prosseguiu num crescer célere em direção a meados de 2021. O mesmo comportamento se reproduziu nos demais recortes. Cabe anotar que nos meses iniciais de 2021, o número diário de óbitos no país chega a superar 4 mil vidas perdidas.
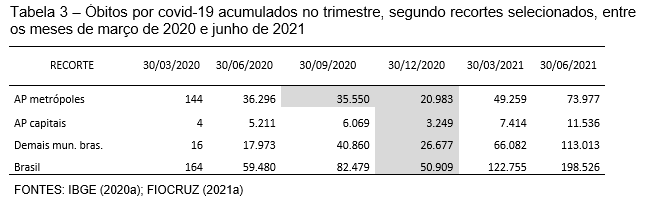
Os APs e municípios de capitais de UFs e os demais municípios demonstraram declínio apenas no trimestre outubro/dezembro de 2020, com elevação nítida nos trimestres seguintes, particularmente os demais municípios (Gráfico 3).
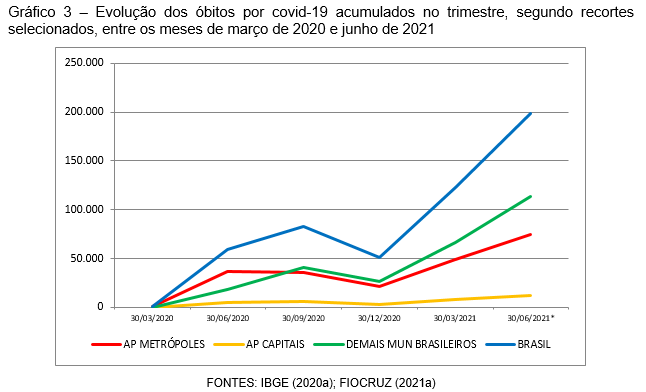
Essa trajetória é detectada e analisada em estudos científicos sobre a SARS-CoV-2 no Brasil, como no artigo publicado na revista Science (Candido et al., 2021), com base na análise do impacto de intervenções não farmacológicas (NPIs – nonpharmaceutical interventions) consideradas efetivas no controle sobre a disseminação do vírus, a partir do uso de um modelo de transmissão baseado em mobilidade. No artigo se aponta que o país tem uma das epidemias de crescimento mais rápido no mundo, tendo o SARS-CoV-2 se propagado, durante a primeira fase epidêmica (entre 01 e 21 de março de 2020), localmente e dentro dos limites estaduais; na segunda fase (entre 21 de março e 15 de abril de 2020), ocorreram eventos de movimento de longa distância, disseminando-se com menor grau entre os estados, dado que a implementação de NPIs contribuiu na redução da reprodução do vírus.
No artigo publicado na Scientific Reports (Nicolelis et al., 2021) os aeroportos internacionais foram considerados como principais pontos de penetração do SARS-CoV-2, e a partir deles, três fatores influenciaram a dinâmica macrogeográfica nos estágios iniciais da epidemia da COVID-19 no Brasil: as grandes cidades, que funcionaram como “super-propagadoras”, com destaque à cidade de São Paulo, seguida por mais 16 cidades⁴; a rede rodoviária, particularmente as 26 rodovias federais, que responderam por cerca de 30% da propagação de casos e interiorização no país; e a concentração, também nas grandes e médias cidades, de unidades de terapia intensiva (UTI), operando como única alternativa a pacientes gravemente enfermos residentes no interior do território. Os autores agregam que como o modelo aplicado é baseado em dados de geolocalização móveis, não no tráfego rodoviário, outras rotas também foram consideradas no estudo, como o amplo sistema de transporte fluvial no Amazonas.
Nagamine et al. (2020) também deram ênfase aos meios de circulação, em análise da pandemia nas fronteiras brasileiras. Apontam que os vetores espaciais de propagação associam-se aos deslocamentos aéreos, rodoviários e fluviais, tendo iniciado nas grandes concentrações urbanas da faixa de fronteira litorânea, avançado, paralelamente, pelo sistema fluvial amazônico, por meios de transporte com elevada densidade de passageiros, e pelo sistema viário principal até o interior do território, alcançando as demais regiões da faixa de fronteira terrestre, particularmente os arranjos transfronteiriços, e difundindo-se pelo sistema viário secundário. Em pouco tempo, a pandemia se instalava em todo o território, de fronteira a fronteira.
Os coeficientes de mortalidade por 100 mil habitantes confirmam a incidência mais elevada dos óbitos por COVID-19, no trimestre inicial da pandemia, nos APs metropolitanos, ressaltando a condição desses espaços como uma fronteira porosa à inserção do novo coronavírus no país (Tabela 4).
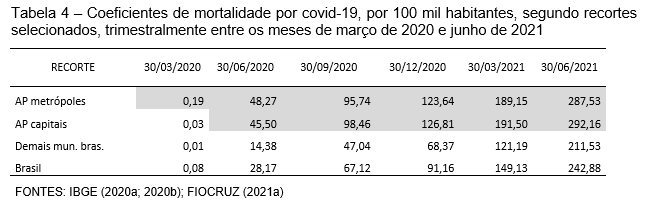
No segundo trimestre, o movimento interno de deslocamento e propagação aproxima os coeficientes dos APs e municípios das capitais não metropolitanas de UFs (45,5 óbitos por 100 mil habitantes) aos metropolitanos (48,27), sinalizando a expansão da pandemia entre os principais centros urbanos. No terceiro trimestre, as capitais não metropolitanas tornam-se o expoente entre os recortes (98,46 óbitos por 100 mil habitantes), ultrapassando o coeficiente dos APs metropolitanos (95,74) e sinalizando a tendência de alastramento da contaminação em direção a novas porções do território. Isso se torna mais evidente nos dois últimos trimestres de análise, quando os demais municípios brasileiros superam sucessivamente o patamar dos 100 e dos 200 mil óbitos por 100 mil habitantes. O coeficiente dos APs e municípios de capitais não metropolitanas se mantém o mais elevado até o final do período, quando registra 292,16 vidas perdidas a cada 100 mil habitantes. A representação gráfica dos coeficientes de mortalidade por 100 mil habitantes ilustra o desempenho e permite maior comparabilidade entre os recortes (Gráfico 4).
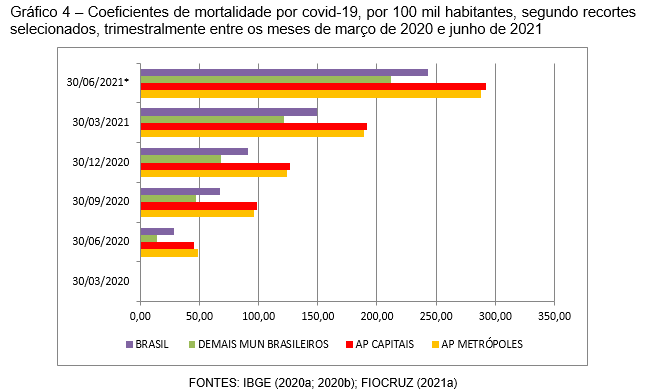
A capacidade de atenção aos requerimentos do processo infeccioso e do controle da letalidade do novo coronavírus é mais perceptível nos APs metropolitanos, colocando em evidência ao mesmo tempo a imprescindibilidade do Sistema Único de Saúde (SUS) e suas lacunas quanto ao atendimento a especialidades nas capitais de UFs, nas quais o crescimento da demanda imposta pela COVID-19 supera a ampliação do número de leitos e qualificação do sistema. Pesa sobre essas cidades a precária ramificação do atendimento por especialidades, o que as faz polarizarem o serviço em relação a amplas regiões desservidas, que se obrigam a enfrentar longas distâncias, muitas vezes em meios de locomoção precários, para acesso à possibilidade de sobrevivência. No caso dos demais municípios brasileiros também se evidenciam dificuldades de atenção, porém, a menor densidade populacional, reduzindo a propagação, e algumas medidas locais de contenção, que garantiram maior isolamento e distanciamento social, podem ter sido responsáveis pelos coeficientes inferiores aos das capitais estaduais.
Vale lembrar que o IBGE, antecipando os resultados da Regic 2018, disponibilizou uma nota técnica com informações sobre a rede de serviços de saúde de alta, média e baixa complexidade, mapeando os fluxos de deslocamento para seu acesso (IBGE, 2020c). Nas figuras apresentadas são inconfundíveis as distâncias a serem percorridas para atendimento em tratamentos especializados, deixando grandes espaços, fundamentalmente nas regiões Norte e Nordeste, desprovidos de centralidades facilmente acessáveis para oferta desses serviços. Com a pandemia anunciada, investir nesses vazios seria sabidamente preservar vidas.
Sobre este aspecto, Nicolelis et al. (2021) afirmam que a concentração da oferta do serviço especializado, particularmente UTIs, criou o que chamaram “efeito bumerangue”, ou seja, a busca obrigatória de pequenas cidades e povoados aos centros de maior porte, fundamentalmente as capitais das UFs, para tratamento dos casos graves da COVID-19, ampliando o efeito propagador nesses centros e contribuindo para distorcer a distribuição dos óbitos. Alertam que se um bloqueio tivesse sido imposto anteriormente nas capitais propagadoras, se restrições ao tráfego rodoviário tivessem sido aplicadas e se existisse uma distribuição geográfica mais equitativa de leitos de UTI, o impacto da COVID-19 no Brasil seria significativamente menor. Recomendam que esse conhecimento seja considerado um ponto de partida para a formulação de políticas públicas necessárias a instituições de saúde, na coordenação de respostas não farmacológicas robustas no enfrentamento de graves emergências epidemiológicas em todo o país.
Essas respostas podem incluir, por exemplo: (1) o planejamento e a implementação de bloqueios de estradas estrategicamente colocados e fechamentos dos limites entre os estados, assim que as emergências epidemiológicas forem oficialmente declaradas; (2) financiamento para o desenvolvimento de sistemas de informação e redes de pesquisa associadas, para garantir a disponibilidade de conjuntos de dados de alta qualidade para informar as estratégias de mitigação específicas de casos em projetos nos níveis federal, estadual e regional; e (3) a descentralização gradual da disponibilidade de leitos de UTI e serviços associados, para cobrir um território maior do interior brasileiro que atualmente não é assistido em termos de cuidados médicos complexos, tornando o acesso à saúde pública verdadeiramente universal – um marco central da Constituição Brasileira de 1988 (Nicolelis et al., 2021, tradução livre da autora).
Outros alertas foram colocados quanto a outros descasos para com vidas de brasileiros. No trabalho de Candido et al. (2021) conclui-se que as intervenções atuais permanecem insuficientes para manter a transmissão do vírus sob controle no Brasil, particularmente quanto à elevada mobilidade dentro e entre os estados, que segue como um fator-chave para a disseminação local e inter-regional do vírus. Recomendam-se medidas comunitárias e nacionais para controlar a epidemia, com efetiva prevenção da transmissão futura do vírus por meio: (i) da implementação de triagem diagnóstica rápida e acessível, rastreamento de contato, quarentena de novos casos e coordenação social, medidas de distanciamento físico em todo o país; (ii) como também da vigilância molecular, imunológica e genômica contínua, particularmente para a tomada de decisões baseadas em dados em tempo real, posto que apenas a combinação de dados genômicos e de mobilidade pode complementar as abordagens tradicionais de vigilância. A principal crítica desse estudo está na ausência de um comando nacionalmente coordenado que garanta medidas compartilhadas entre os entes federados, dado que decisões fragmentadas não impedem a contaminação e abrem possibilidades para mutações comuns a esse tipo de vírus; faltaram respostas ágeis e coordenadas no combate à doença, sincronia nas medidas, de isolamento social e um maior acompanhamento dos casos e testagem, o que permitiu o espalhamento do vírus no país (Candido et al., 2021).
Nagamine et al. (2020) criticam a flexibilização precoce da atividade econômica, o que elevou a circulação de pessoas e deslocou para as regiões interioranas os problemas de colapso do sistema de saúde já percebidos nas metrópoles. Focam ainda seus alertas no espraiamento da pandemia nas bordas das fronteiras terrestres, infectando povoados ribeirinhos sem nenhuma infraestrutura de saúde e com limitações físicas de acesso aos centros com oferta de procedimentos de alta complexidade, além de populações indígenas, com baixa ou nenhuma imunidade.
Relatório do Tribunal de Contas da União também cobrou a ausência de um plano estratégico nacional abrangente e responsabilizou o governo federal pelo desabastecimento de medicamentos e oxigênio medicinal, e pela negligência a medidas que desembocaram na explosão do número de casos e óbitos no país (TCU, 2021).
Pode-se reconhecer que a trajetória da pandemia se valeu, nos meses iniciais, de algum esforço para contenção do vírus e seus efeitos letais, particularmente decorrentes de medidas de paralisação de atividades não essenciais, auxílio emergencial à população de menor renda, isolamento e distanciamento social, entre outras adotadas por estados e municípios. Tais medidas foram fundamentais em um momento em que os profissionais de saúde ainda construíam sua base de conhecimento sobre os efeitos da doença e produção de vacina. Embora janeiro de 2021 tenha concretizado a possibilidade da vacinação, constatou-se lentidão na obtenção dos insumos para produção, na compra de imunizantes produzidos por outros países, na oferta e na aplicação de doses. Ainda assim, passou-se a ampla abertura da atividade econômica, a despeito dos elevados números de contaminados e de óbitos, o que colocou a sociedade outra vez em movimento.
A liberdade à ação do vírus o deixou livre para fazer brotar e circular sem restrições sua variante nacional, a P1 ou gama (“brasileira” ou “de Manaus”), e sua convivência com novas variantes, que encontraram os portais abertos à entrada no país e uma população desprotegida, servindo de base a novas mutações. Sobre isso versou uma das negligências cobradas pelo TCU (2021) em seu relatório: a não previsão da ocorrência de uma segunda onda, ao verificar o abrandamento da pandemia no final de 2020, mesmo sendo o Ministério da Saúde sabedor da ocorrência desse evento na Europa.
Findo o período de análise em plena ascensão das curvas de óbitos, repete-se a mesma negligência: a variante delta, “indiana”, de grande transmissibilidade, também penetrou no país, como outras, pela porosidade dos portais fronteiriços das grandes metrópoles e já está se propagando e colhendo vidas em muitos municípios brasileiros. Outras variantes, como a lambda, ou “peruana”, e a inédita “colombiana”, adentraram se valendo da realização dos jogos de futebol da Copa América, atravessando também as fronteiras terrestres, bastante porosas. Tal descontrole aponta como tendência uma aceleração no número de casos, consequentemente de hospitalizações e inevitavelmente de perdas de vidas. Como se mantêm impunes os responsáveis pela ausência de decisões adequadas, é imprevisível outro desfecho que não o da continuidade dessa nefasta trajetória da COVID-19.
2. Diferenciação entre as metrópoles no enfrentamento à pandemia
A leitura agregada das informações encobre as especificidades regionais dos recortes considerados, seja quanto à evolução das perdas de vidas provocadas pela COVID-19 como aos períodos de maior incidência das mortes, que são bastante distintos entre as diversas unidades analisadas. Nos arranjos populacionais metropolitanos, o principal ponto de chegada foi o AP que constitui a “grande metrópole nacional”, São Paulo, conforme a classificação da pesquisa Regic 2018 (IBGE, 2020a). Do primeiro para o segundo trimestre em análise os óbitos nesse AP elevaram-se de 110 para 11.236 (Tabela 5). O AP do Rio de Janeiro, uma das duas “metrópoles nacionais” na mesma classificação, foi o segundo na ordem do número de óbitos no primeiro trimestre de análise e teve uma elevação mais acentuada, de 14 para 9.149 mortes. Nesse segundo trimestre presente no país, a COVID-19 provocou grandes perdas de vidas também nos APs das demais “metrópoles”, como os de Fortaleza, Recife e Belém, com números entre 2 mil e 4 mil óbitos acumulados, e também nos de Salvador, Manaus e Vitória, com números entre 1 mil e 2 mil óbitos acumulados. No passar dos meses, os APs foram alcançando e, muitos, superando os 5 mil ou os 10 mil óbitos acumulados, casos de Porto Alegre, Fortaleza, Belo Horizonte, Curitiba e Brasília (este AP, correspondente à segunda “metrópole nacional” na classificação do IBGE). Nesse último trimestre de análise, dos 15 APs metropolitanos, apenas o de Florianópolis não atingiu o acumulado de 5 mil vidas perdidas, registrando um total de 2.217 óbitos.
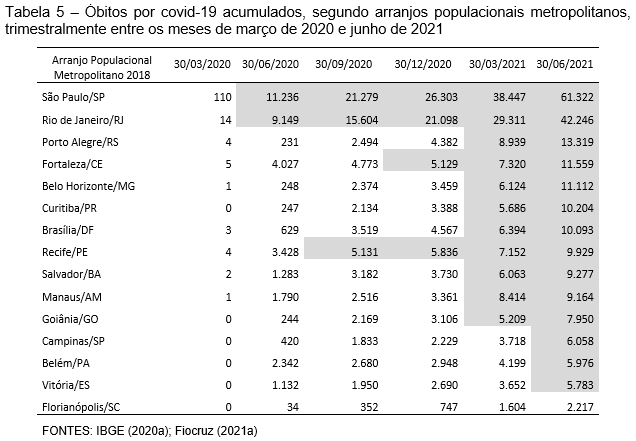
Os 15 APs considerados compõem-se de espaços de diferentes tamanhos de população, nível de densidade e intensidade de fluxos pendulares entre seus municípios, além do fato de se situarem em regiões geográficas distintas. O AP de São Paulo, por exemplo, polariza a dinâmica região Sudeste, e de modo mais direto, um arranjo urbano-regional que configura uma unidade que inclui o AP metropolitano de Campinas, além de outros importantes e populosos APs, entre os quais se sobressaem o de Santos, que se destaca pela função portuária, o de São José dos Campos, no Vale do Paraíba, e o de Sorocaba, na direção do interior do estado, além de outros – conjunto que compõe a chamada macrometrópole paulista. Essa localização é privilegiada pelo perpasse de uma alta densidade de fluxos multidirecionais de pessoas e mercadorias, que justifica o papel de seu polo como super-propagador do SARS-CoV-2. Mas, como apontaram Nicolelis et al. (20210), a localização geográfica não explica a variedade de comportamentos observados no espaço metropolitano brasileiro.
Essa evolução diferenciada deve-se a muitos fatores, particularmente às medidas adotadas pelos governos estaduais e municipais para o controle da propagação do vírus e às condições sanitárias de combate aos efeitos da infecção. Constata-se que, ao longo do tempo, mesmo aqueles APs metropolitanos que sustentaram por mais tempo a disseminação dos casos e sentiram efeitos mais tardios da infecção severa pela doença, particularmente nas regiões Sul e Centro-Oeste, acabaram por descrever momentos de elevação abrupta de falecimentos (Gráfico 5).
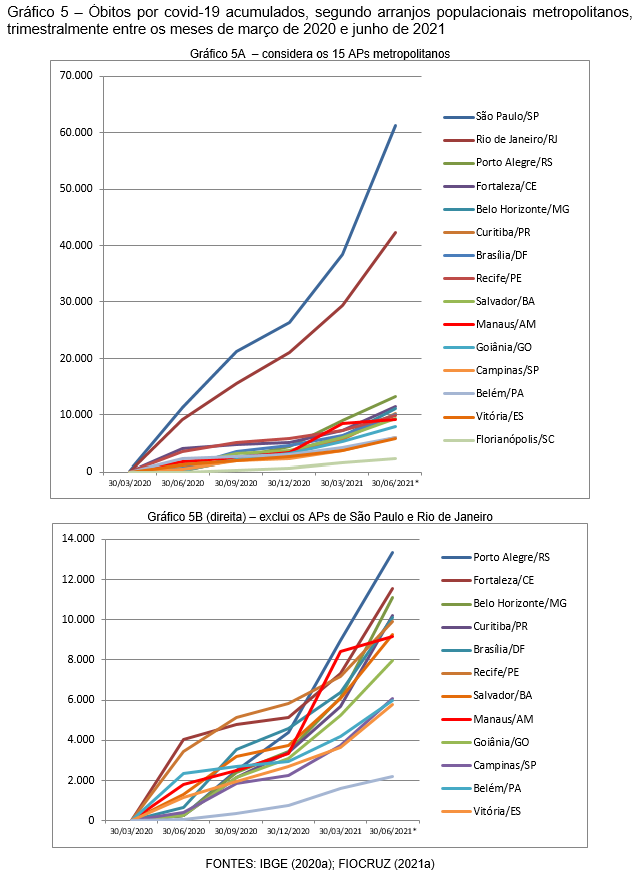
Enquanto os óbitos acumulados nos APs de São Paulo e Rio de Janeiro demonstraram elevação contínua e exponencial das vidas perdidas ao longo desses 15 meses, sobressaindo-se ao restante do conjunto, os demais APs constituíram um bloco com aparente similaridade, porém desenvolveram uma evolução com comportamentos distintos. Alguns APs metropolitanos descreveram uma evolução mais abrupta já nos meses iniciais da pandemia, outros apenas na virada para 2021, outros ainda revelaram patamares intermediários na evolução do acúmulo de óbitos.
Os APs correspondentes às metrópoles Rio de Janeiro, Fortaleza, Recife, Salvador e Manaus, situados nas regiões Sudeste, Nordeste e Norte, registraram as variações mais elevadas que ocorreram entre o primeiro e o segundo trimestre em análise (30 de março e 30 junho de 2020), ou seja, vivenciaram os impactos do difícil controle da pandemia desde os dias iniciais, com valor extremo no de Manaus (Tabela 6).
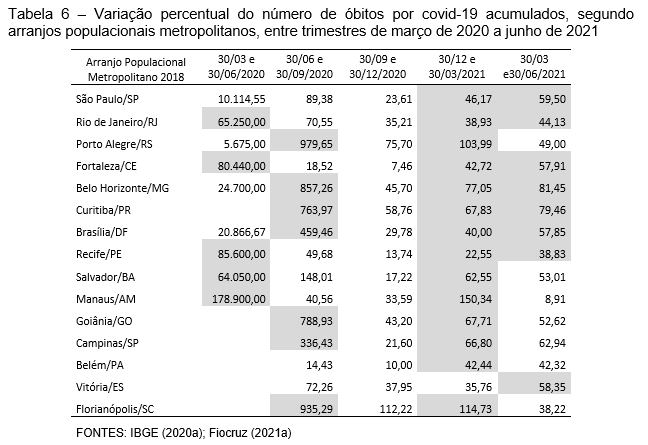
Os APs de Porto Alegre, Belo Horizonte, Curitiba, Brasília, Goiânia, Campinas, Florianópolis, Belém e Vitória, outra vez regiões Sudeste e Norte, além da Sul e Centro-Oeste, manifestaram a elevação mais abrupta na variação entre o segundo e o terceiro trimestre (30 de junho e 30 de setembro de 2020), sentindo a crueldade dos efeitos das infecções um pouco mais tardiamente. Do terceiro para o quarto trimestre (30 de setembro e 30 de dezembro de 2020), nenhum AP metropolitano apresentou variação no número de óbitos em percentuais superiores aos do período anterior, porém mesmo com valores comparativamente menores esses eram incidentes sobre patamares muito elevados de vidas perdidas. Essa observação vale em todo o período para o comportamento do AP de São Paulo, cujos percentuais de variação, embora não tão elevados, correspondiam a enormes contingentes absolutos de pessoas.
A variação registrada entre o último trimestre de 2020 e o primeiro de 2021 (30 de dezembro a 30 de março de 2021) foi mais elevada em relação ao trimestre anterior em todos os APs, exceto o de Vitória que, no entanto, posicionou-se na 4ª maior variação no trimestre seguinte. Nesse (entre 30 de março e 30 de junho de 2021), dos 15 APs metropolitanos, oito tiveram o percentual de variação ainda maior que no trimestre anterior, sobrecarregando os patamares já elevados de óbitos e o sistema de saúde.
Entre precoces e tardios, um conjunto de APs ao findar esse trimestre acumulava individualmente mais que 10 mil perdas de vida em sua população: Porto Alegre, Fortaleza, Belo Horizonte, Curitiba e Brasília, além de São Paulo e Rio de Janeiro, estes com respectivamente 61.322 e 42.246 óbitos em 30 de junho de 2021, correspondentes a 11,92% e 8,21% do total de óbitos no Brasil.
O aumento da demanda fragilizou o sistema de saúde em algumas metrópoles, pela falta de leitos e UTIs a pacientes com COVID-19, de equipamentos para respiração mecânica, de medicamentos e sedativos para intubação orotraqueal, de profissionais capacitados para tratamento intensivo e do esgotamento e perdas por óbitos de profissionais das linhas de frente. Em algumas metrópoles, tendo como caso extremado e mais duradouro o do AP de Manaus, a falta de oxigênio para máscaras respiratórias acabou sendo uma grande causa de mortes, pelo “afogamento seco”. Na virada do ano de 2021, eram crescentes as filas de espera por leitos e vagas nas UTIs, levando os profissionais à cruel decisão entre a vida e a morte dos pacientes.
Registros de reinfecção pelo vírus e o surgimento de variantes ainda mais letais levaram a que, no mês de março de 2021, as metrópoles apresentassem recordes diários quanto ao número de óbitos. Informações da Fiocruz (2021b) ao findar o primeiro trimestre de 2021 apontam para um quadro geral, em relação a taxas de ocupação de leitos de UTI COVID-19 no SUS, extremamente crítico. Entre as capitais de UFs, 21 tinham taxas de ocupação de leitos de UTI para COVID-19 superiores a 90%, entre as quais, sete com ocupação igual ou superior a 100% – caso em que se incluíam naquele momento os APs metropolitanos de Belo Horizonte e Curitiba, e se aproximavam os de Porto Alegre (99%), Florianópolis (98%) e Brasília (97%). Enfim, aconteceu um já anunciado colapso. Mesmo assim, como salientam Pasternak e Pasternak (2021, p. 70), não fosse o SUS “a situação do Brasil teria sido trágica, teria sido um morticínio”. E ele precisa ser preservado e valorizado, principalmente quanto à sua capacidade em rede instalada e em experiência para vacinação.
Com o sistema de saúde no limite ou “um pouco além no que concerne à capacidade de resposta à pandemia”, como afirma a Fiocruz (2021b, p.3), seriam necessários esforços que transcendessem às medidas sanitárias, combinados com essas, “até que se obtenha um controle da pandemia” (Idem). No entanto, a falta de uma coordenação efetiva das ações requeridas pela emergência pandêmica, que gerisse a tomada das decisões no tempo e no espaço, tendo como meta preservar vidas, confirmou a preocupação explicitada por Candido et al. (2021) de que as ações fragmentadas não estancariam a propagação e os efeitos da pandemia, em sua célere trajetória no país.
Em algumas metrópoles a possibilidade dessa contenção se projeta ainda menos previsível, pela duração dos impactos mais severos das infecções, dificuldade no controle da propagação e condições de atenção aos infectados, fatores estritamente ligados à capacidade instalada da rede de saúde e à rapidez no suprimento de equipamentos e medicamentos requeridos pela urgência dos casos. Os diferentes coeficientes de mortalidade por 100 mil habitantes ao longo do período apontam os APs onde são mais evidentes essas limitações. No primeiro trimestre de análise, o AP de São Paulo, no Sudeste, registrava o coeficiente de mortalidade mais elevado do conjunto, e ainda inferior a uma vida perdida a cada 100 mil habitantes (Tabela 7).
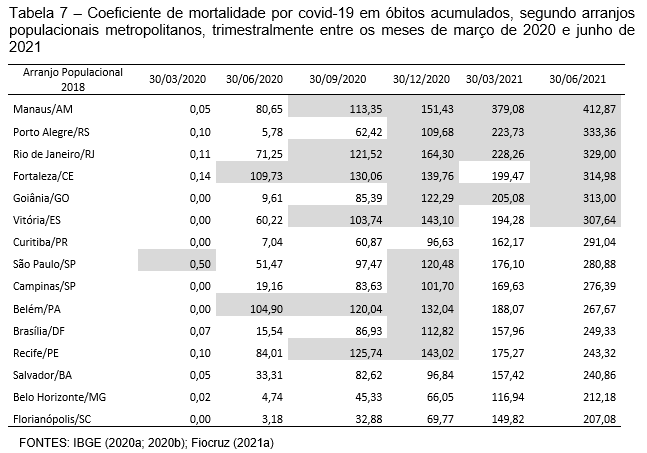
Com a evolução da disseminação do vírus esses coeficientes foram se elevando. No segundo trimestre de análise, os APs de Fortaleza e Belém, no Nordeste e Norte, registraram coeficientes superiores a 100. Mantiveram os coeficientes de mortalidade nessa ordem no trimestre que findou em 30 de setembro, tendo agregado em patamar correspondente os APs de Manaus, Rio de Janeiro, Vitória e Recife. No trimestre que findou em dezembro de 2020 juntaram-se a esses os APs de Porto Alegre, Goiânia, São Paulo, Campinas e Brasília, com coeficientes de mortalidade entre 100 e 130 óbitos por 100 mil habitantes, aproximando num mesmo patamar UFs integrantes das cinco grandes regiões brasileiras. No primeiro trimestre de 2021, todos os APs superaram o coeficiente 100, alguns deles superando também os 200 óbitos por 100 mil habitantes, casos de Manaus, Porto Alegre, Rio de Janeiro e Goiânia, além de Fortaleza e Vitória que tangenciaram esse limite. No último trimestre em análise, o arranjo de Manaus superou os 400 óbitos por 100 mil habitantes, expondo-se como o AP metropolitano com a mais grave situação no enfrentamento à pandemia. Os APs de Porto Alegre, Rio de Janeiro, Fortaleza, Goiânia e Vitória registraram coeficientes entre 300 e 334, e os demais APs, coeficientes entre 200 e 300, sendo o menor o correspondente ao AP de Florianópolis, com 207,1 óbitos por 100 mil habitantes. A representação comparativa da evolução desses coeficientes salienta as situações mais críticas no contexto das metrópoles brasileiras (Gráfico 6).
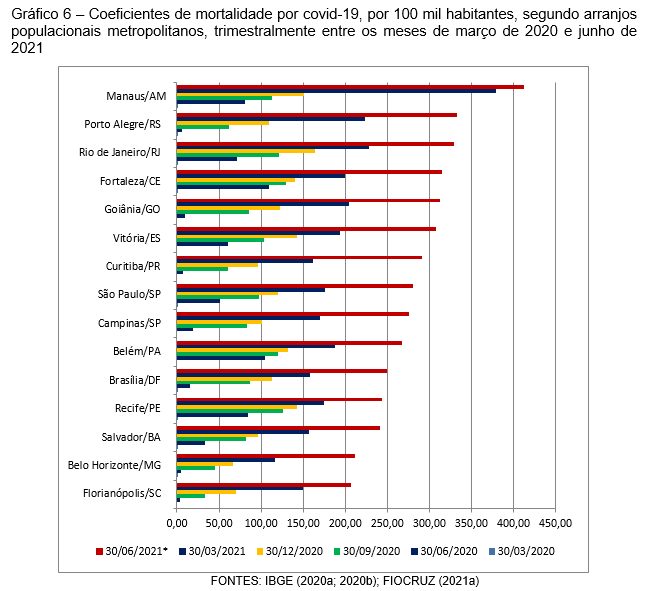
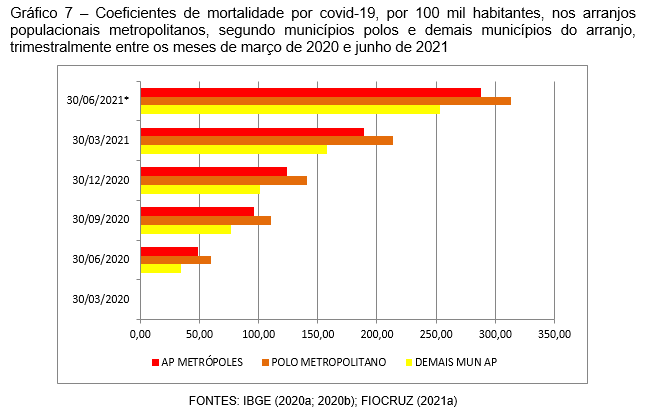
Ao se tratar dos APs metropolitanos é importante observar o comportamento entre o município polo e os demais que compõem o arranjo populacional, pois é recorrente a situação de maior precariedade estar mais presente nos municípios periféricos aos polos. No caso dos efeitos da COVID-19, de modo geral, os coeficientes de mortalidade por 100 mil habitantes sempre foram superiores nos polos que nos demais municípios do arranjo populacional, porém com um vetor de elevação contínua nesses municípios rumo ao último trimestre de análise (Gráfico 7). Nesse trimestre que findou em 30 de junho de 2021, os 15 polos metropolitanos agregaram um coeficiente de 313,56 óbitos por 100 mil habitantes, enquanto os demais municípios do AP atingiram o marco de 253,41 vidas perdidas a cada 100 mil habitantes. Não se pode iludir, no entanto, com essa informação vantajosa à periferia, pois apenas estudos detalhados para rastreamento do perfil socioeconômico, de gênero e raça das pessoas levadas a óbito e de sua situação domiciliar permitirão avaliar se o vírus efetivamente é “democrático” em seus efeitos letais ou apenas em sua propagação.
Aparentemente, independentemente da geografia, o novo coronavírus ceifa vidas por onde circula, e está circulando por todas as ruas e caminhos do país. Basta que se saia à rua para contribuir em sua propagação, suas mutações e seus efeitos perversos, como enfatiza o médico sanitarista Gonzalo Vecina em seus comentários no Jornal da TV Cultura. Apenas uma vacinação massiva, somada a medidas não farmacológicas efetivas de contenção, coordenadas no tempo e no espaço, dariam conta de inibir seu ímpeto.
3. A pandemia nas demais capitais de UFs
As demais 13 capitais de estados foram classificadas pela Regic 2018 (IBGE, 2020a) como capitais regionais, em três subníveis: capitais regionais A, os APs de Aracaju, Cuiabá, João Pessoa, Maceió, Natal, São Luís e Teresina, assim como Campo Grande, que não configura um AP; capitais regionais B, o AP de Porto Velho e Palmas, que também não configura um AP; e capitais regionais C, o AP de Macapá e os municípios de Boa Vista e Rio Branco. A opção por focar esse conjunto, além daquele correspondente às unidades metropolitanas, deve-se a que essas unidades correspondem a espaços também posicionados na escala mais avançada da urbanização, sob efeito do avanço da metropolização no território. Levou-se ainda em consideração o papel regional desempenhado por essas capitais de UFs, como centralidades relevantes nas redes de cidades polarizadas pelas metrópoles.
Da mesma forma que entre as capitais metropolitanas, cada uma das unidades das capitais não metropolitanas ingressou e enfrentou a pandemia em seu tempo e a seu modo. Os APs de São Luís, Teresina e Porto Velho registraram o primeiro óbito no mês de março (Tabela 8).
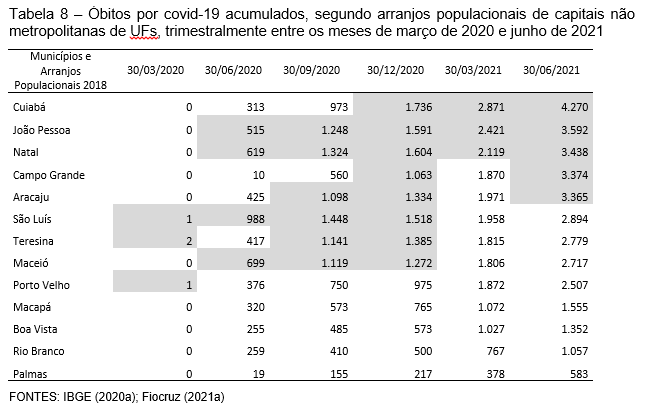
No segundo trimestre de análise, os APs de João Pessoa, Natal, São Luís e Maceió acumulavam mais de 500 óbitos, evoluindo para mais de mil no trimestre seguinte, aos quais se juntaram os de Aracaju e de Teresina, com acumulados na mesma ordem. Mantiveram-se com mais de mil óbitos no terceiro trimestre de análise, incluindo-se neste o AP de Cuiabá e o município de Campo Grande. No primeiro trimestre de 2021, os APs de Cuiabá, João Pessoa e Natal superaram os 2 mil óbitos acumulados e, juntamente com Campo Grande e o AP de Aracaju registraram no segundo trimestre desse ano acumulados superiores a 3 mil óbitos. O AP de Cuiabá foi o que acumulou o maior contingente de vidas perdidas pela COVID-19, com 4.270 óbitos.
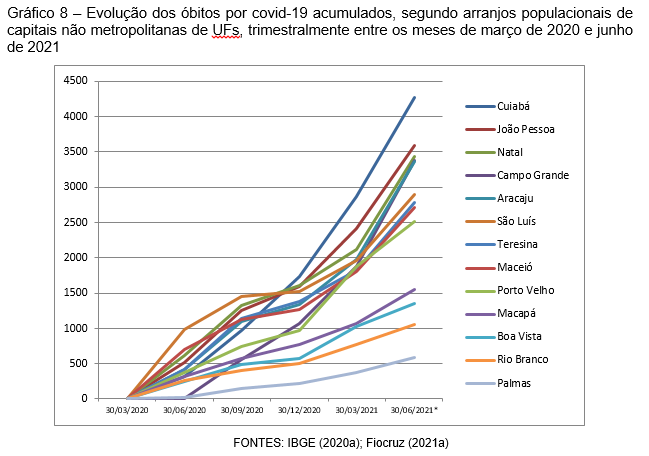
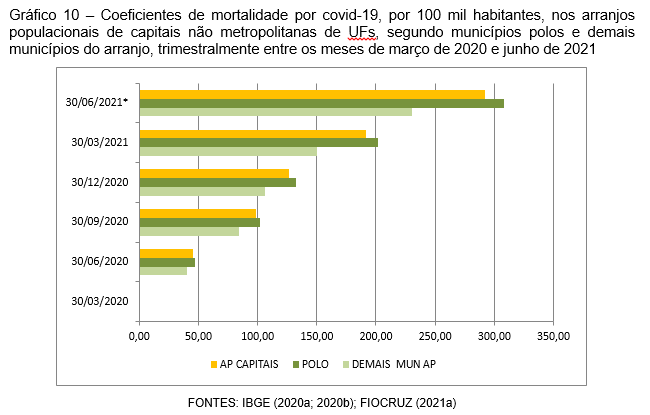
As curvas de ascensão dos óbitos acumulados ilustram os maiores ímpetos entre esses APs, ao mesmo tempo em que destacam as capitais de UFs nas quais as curvas evoluíram sem elevações abruptas do número das mortes, casos do AP de Macapá, dos municípios de Boa Vista, Rio Branco e Palmas, e a mais tardia, nem por isso menos abrupta, de Campo Grande (Gráfico 8).
Considerando o período de maior elevação no número de vidas perdidas, também entre essas capitais o SUS se mostrou relevante e ao mesmo tempo estrangulado pelas especificidades da nova demanda. Vale reiterar que algumas dessas capitais polarizam extensas regiões geográficas completamente desprovidas de serviços de saúde especializados. No levantamento da Fiocruz (2021b), Campo Grande, Macapá, Porto Velho, Rio Branco e Teresina registravam 100% de ocupação das UTIs, vindo seguidas por Palmas e São Luís, com 95%, Cuiabá (93%) e Aracaju (92%).
Se por um lado a localização geográfica dessas capitais de UFs não respondeu por diferenças marcantes, por outro, o tamanho populacional também pouco influenciou no desempenho dos APs, deixando os resultados alcançados a cargo das medidas adotadas pelos governos estaduais e municipais no enfrentamento da propagação, contaminação e cuidados com os efeitos da COVID-19. Os coeficientes de mortalidade por 100 mil habitantes reforçam a observação desses comportamentos heterogêneos (Gráfico 9).
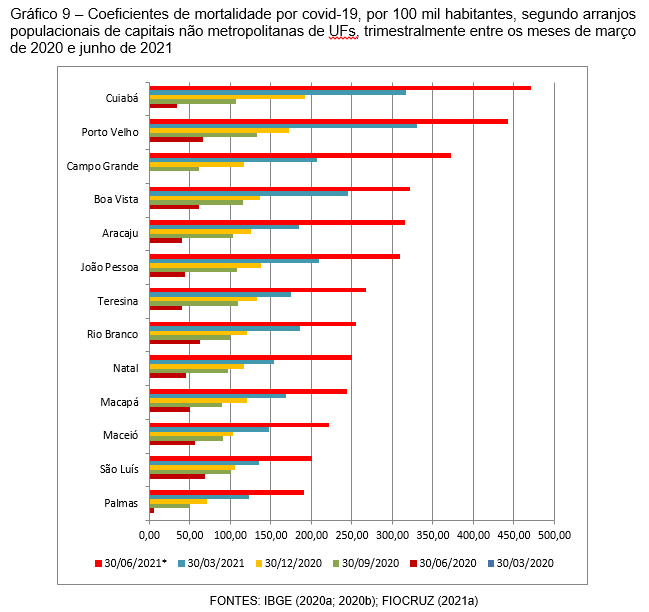
No caso dos coeficientes de mortalidade, entre as capitais não metropolitanas de UFs, Palmas se manteve com os menores valores relativos, apresentando ao finalizar o segundo trimestre de 2021 menos de 200 vidas perdidas a cada 100 mil habitantes. O AP de São Luís, que de junho a setembro de 2020 esteve entre aqueles com os maiores coeficientes, neste final de período registrou o segundo menor desse conjunto, com 200,56 óbitos a cada 100 mil habitantes (Tabela 9).
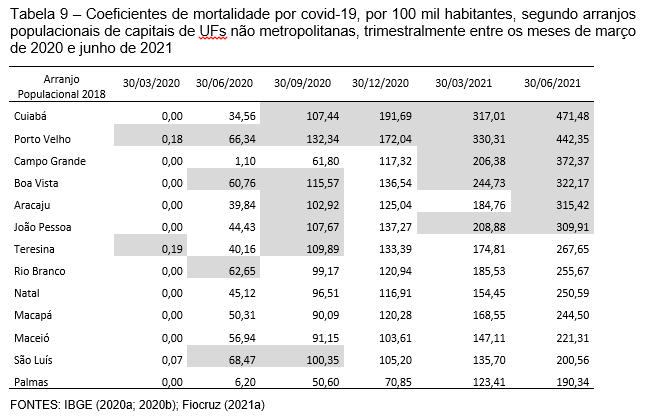
Desde o trimestre inicial da pandemia, os polos registraram maiores coeficientes de mortalidade por COVID-19 que os demais municípios de seus APs, encontrando-se ao final do período de análise, respectivamente, com os acumulados de 308,12 e 230,9 óbitos por 100 mil habitantes (Gráfico 10). É fundamental apontar que um grande número dessas capitais de UF ainda não configura arranjos populacionais, o que faz o agregado dos polos pesar no valor relativo do conjunto.
Retomando o agregado do conjunto das unidades compostas por capitais não metropolitanas, o coeficiente de mortalidade de 292,16 é comparativamente superior tanto ao do conjunto de APs metropolitanos, com 287,53, quanto ao dos demais municípios brasileiros, que corresponde a 211,53 óbitos acumulados por 100 mil habitantes no último trimestre de análise. Também inferior ao do Brasil, que se situa em 242,88 pessoas abatidas pela COVID-19 a cada 100 mil habitantes, até o final de junho de 2021.
Essas capitais de UFs, como principais patamares ao avanço da metropolização sobre o território, têm que arcar com um elevado crescimento da população sem a dotação correspondente de infraestrutura e serviços urbanos. O comportamento evidenciado em relação ao enfrentamento da COVID-19 sinaliza a fragilidade na provisão de recursos na área da saúde para sustentar a velocidade da propagação do novo coronavírus em suas variantes e conter seus efeitos letais, levando a uma condição de mortalidade mais grave que nos demais recortes analisados. São centralidades relevantes que não adquiriram prioridade na agenda de políticas públicas. Outra vez, cabe lembrar que a citada nota técnica do IBGE (2020c) deixava claras as evidências sobre essas carências, em tempo de que medidas adequadas fossem tomadas.
4. Alguns comentários finais
Os dados e observações apresentados nas seções anteriores apenas descrevem a dimensão da mortalidade por COVID-19 no ambiente mais urbanizado do país. Compreender o porquê da trajetória espacial percorrida pela propagação, da evolução dos óbitos e das especificidades que distinguem as unidades consideradas exige uma pesquisa em maior detalhe, que avalie as estratégias definidas pelo país para enfrentamento da crise e as medidas não farmacológicas adotadas. Ainda assim, podem-se tecer algumas considerações: (i) a condição fronteiriça desempenhada pelas metrópoles, por intermédio de seus portais de circulação de pessoas e mercadorias com procedências ou destinos internacionais, desprovidos de barreiras sanitárias eficazes para conter a entrada do novo coronavírus ou rastrear sua inserção a partir desses portais, levou a que a pandemia penetrasse e se disseminasse de imediato no ambiente adensado desses espaços; (ii) penetrado o novo coronavírus, foi livre sua circulação e deslocamento das metrópoles para as demais capitais de UFs brasileiras e, dessas, para o interior do território, outra vez sem bloqueios sanitários, salvo alguns efetivados por estados ou municípios, porém desarticulados entre si; (iii) embora o SUS tenha indubitavelmente confirmado sua relevância, a capacidade de atendimento se mostrou distinta, maior nos APs metropolitanos que nas capitais não metropolitanas de UFs, que se sobrecarregaram com a demanda regional dos demais municípios; (iv) com as curvas ainda em elevação, os vetores de penetração orientados ao interior do território e o anúncio de variantes mais propagadoras, os números sinalizam tendência de continuidade do crescimento de casos e óbitos, o que colocará mais uma vez em xeque a capacidade sanitária instalada.
Vale resgatar, das referências consideradas, a crítica à ausência de uma coordenação nacional orientadora e articuladora das tomadas de decisões pelos estados e municípios, como também as limitações na adoção de medidas sanitárias, econômicas e sociais, e no respeito aos protocolos internacionais para o controle da contaminação. Sem essa coordenação nacional, os demais entes, sob pressão de segmentos econômicos, geriram a pandemia com ações esporádicas e desarticuladas, ora impondo restrições ora flexibilizando a economia, a circulação ou a realização de atividades que previam concentração de pessoas. Enfrentaram o esgarçamento do auxílio emergencial, fundamental para o isolamento social e respeito aos protocolos sanitários, e os conflitos de intenções gerados pela aposta no diversionismo em relação à pandemia, praticado pelo principal mandante do governo federal e seus seguidores, responsáveis por decisões errôneas e descaso pela vida humana.
Por esses, foi desencadeada uma sequência de narrativas que incluiu a negação da pandemia, da gravidade de seus efeitos, das medidas não farmacológicas e da própria vacina, concomitante a um discurso favorável ao tratamento precoce da doença com uso de medicamentos ineficazes e até prejudiciais à vida dos pacientes. Tais narrativas e discursos caotizaram o enfrentamento à pandemia e deixaram o brasileiro vulnerável ao contágio, mutação e rebrote do novo coronavírus, contribuindo nos resultados descritos. E mascararam intenções, em tempo reveladas, como a prática da corrupção por uma rede que vem atuando na compra de equipamentos, medicamentos, insumos e vacinas.
No cenário instaurado de mais de meio milhão de pessoas vitimadas pela COVID-19, é inquestionável a necessidade de massiva vacinação, acompanhada de medidas sanitárias e não farmacológicas de apoio. O SUS tem uma rede dendrificada e profissionais capacitados para essa empreitada. Mas é imprescindível “ter campanhas bem desenhadas que envolvam, que emocionem, que tragam a população para perto dos postos de saúde, para perto das vacinas”, como salientam Pasternak e Pasternak (2021, p. 70). Campanhas que conscientizem sobre a urgência e inevitabilidade da imunização para conter a ação do novo coronavírus e também que esclareçam as dúvidas que vêm sendo geradas pelo diversionismo, pelos conflitos de decisões e pela politização em torno à pandemia.
Olhando adiante, não se pode desconsiderar o que vem além da pandemia, como as sequelas deixadas pela COVID-19, o já comprovado aumento do desemprego, da pobreza e da fome, e o fato de que outras pandemias estão por vir. A recomposição do presente e a prevenção perante o futuro requerem investimentos em ciência, tecnologia e inovação, a ampliação da rede física e a requalificação do SUS, a adequação de serviços e a melhoria dos espaços vulneráveis de moradia – mais suscetíveis à disseminação de epidemias como também à incidência dos efeitos de outros eventos globais, como as mudanças climáticas, que já se tornam recorrentes em muitas metrópoles.
¹ Pesquisadora do Observatório das Metrópoles, vice-coordenadora do Núcleo Curitiba. Desde já, a autora agradece a colaboração de Gustavo Ferreira na obtenção dos dados, sem os quais estas notas jamais seriam escritas.
² O IBGE considera arranjo populacional “unidades territoriais compostas por mais de um município, que apresentam integração significativa em razão da contiguidade das áreas urbanizadas ou da presença de deslocamentos frequentes dos habitantes para trabalhar ou estudar” (IBGE, 2020a, p. 72). Por serem indissociáveis como unidade urbana e possuírem forte integração de movimento pendular para estudo e/ou trabalho, “justifica considerá-los como um único nó da rede urbana” (op. cit., p. 11).
³ Como a data de referência correspondeu a um sábado a informação foi disponibilizada na segunda-feira seguinte, 22/07/2021. Disponível em: <https://covid19.who.int/>. Acesso em: 22/06/2021.
⁴ O elenco das cidades destacadas nesse artigo agrupa as 15 metrópoles consideradas nesta abordagem, exceção feita a Campinas, e insere as capitais de UFs Cuiabá e Campo Grande que, juntas, responderam por 98–99% dos casos notificados durante o primeiro trimestre da pandemia no Brasil (até 11/06/2020). No artigo sublinha-se o importante papel dessas grandes cidades como centralidades regionais.
REFERÊNCIAS
CANDIDO, D. S. et al. Evolution and epidemic spread of SARS-CoV-2 in Brazil. Science, 04 Sep. 2020: Vol. 369, Issue 6508, pp. 1255-1260. DOI: 10.1126/science.abd2161.
FIOCRUZ. Boletim Observatório Covid-19. Boletim extraordinário 30 de março de 2021. Fiocruz, 2021b.
FIOCRUZ. MonitoraCOVID-19. Fiocruz, 2021a. Disponível em: <https://bigdata-covid19.icict.fiocruz.br/>.
IBGE. Estimativas da população residente nos municípios brasileiros com data de referência em 1º de julho de 2020. Rio de Janeiro: IBGE, 2020b.
IBGE. Pesquisa regiões de influência das cidades – informações de deslocamentos para serviços de saúde. Notas técnicas, v. especial. Rio de Janeiro: IBGE, 2020c.
IBGE. Regiões de Influência das Cidades – Regic 2018. Rio de Janeiro: IBGE, 2020a.
NAGAMINE, L.; FERREIRA, G.; KRÜGER, C.; MOURA, R. Disseminação da covid-19 nas faixas de fronteira terrestre e litorânea do Brasil. Revista Tempo do Mundo, rtm, n. 23, ago. 2020.
NICOLELIS, M. A. L.; RAIMUNDO, R. L. G.; PEIXOTO, P.; ANDREAZZI, C. S. The impact of super-spreader cities, highways, and intensive care availability in the early stages of the COVID-19 epidemic in Brazil. Scientific Reports, vol. 11, artigo n. 13001, 2021.
PASTERNAK, S.; PASTERNAK, N. Planejamento urbano e saúde nas cidades: um diálogo inevitável. Entrevista com Suzana Pasternak e Natalia Pasternak, por Thais Velasco, Juciano Rodrigues e Luísa Sobral. e-metropolis nº 44, ano 12, março de 2021.
TCU. Tribunal de Contas da União. Quinto relatório de acompanhamento do processo nº TC 014.575/2020-5 (fiscalização nº 51/2020. Relator Benjamin Zynler. SecexSaúde, 09/04/2021. Disponível em: <https://www.slideshare.net/JamildoMelo/relatrio-do-tcu?ref=https://blogs.ne10.uol.com.br>. Acesso em: 07/05/2021.
WHO. World Health Organization. WHO Coronavirus (Covid-19) Dashboard. COVID-19 global table data June 22nd 2021. Disponível em: <https://covid19.who.int/>. Acesso em: 22/06/2021.















